ستغطي هذه الصفحة التفسيرات الأساسية الـ 12 المقبولة لمعظم المسعفين الميدانيين. تذكر أن هذا موضوع متعمق بشكل لا يصدق، ويمكن أن يكون مربكًا بسهولة. مع أخذ ذلك في الاعتبار، لن تغطي هذه الصفحة النتائج الأكثر تعقيدًا من حيث تخطيط كهربية القلب، مثل، على سبيل المثال لا الحصر: تضخم الأذين، والإحصار الحزيمي، واحتشاء موجة q/NSTEMI، ومتلازمة بروغادا، ومعيار سكربوسا، وما إلى ذلك. جميع المعلومات الواردة في هذه الصفحة هي تمهيدية بطبيعتها ويمكن التوسع فيها؛ يوصى بإجراء الدراسة الذاتية باستمرار حتى بعد حصولك على رخصة المسعف. لن تغطي هذه الصفحة تحليل الإيقاع كما تم تناوله في تفسير إيقاع رسم القلبصفحة هذه الدورة. إذا كانت لديك أسئلة بخصوص وضع أقطاب تخطيط كهربية القلب أو حول الأسباب الأساسية المحيطة بإنتاج الشكل الموجي، فاطلع على الجزء المرتبط من صفحة إعداد ALS من قسم EMT في Appropedia. إذا كنت بحاجة إلى تحديث أساسيات تشريح القلب وعلم وظائف الأعضاء، فانتقل إلى صفحةعلم وظائف الأعضاء للقلب .
محتويات
ما هو مخطط كهربية القلب ذو 12 رصاصًا؟
إن مخطط كهربية القلب المكون من 12 سلكًا هو ببساطة 12 منظرًا مختلفًا لنظام التوصيل الكهربائي للقلب يتم إنشاؤه عن طريق وضع 10 أقطاب كهربائية على أطراف المريض وجدار الصدر. حقيقة أن هناك 10 خيوط فقط لـ 12 رؤية للقلب أمر محير للكثيرين، لكن التفسير بسيط: لا يوجد رصاص مخصص وغير معزز ينظر من يمين القلب، وهناك 3 خيوط تم إنشاؤها بواسطة استخدام محطة ويلسون المركزية (WCT) جنبًا إلى جنب مع (1) الذراع اليمنى، (2) الذراع اليسرى، و(3) كلا القدمين. (10 أقطاب كهربائية - 1 سلك على الجانب الأيمن + 3 أسلاك محسوبة = 12 سلكًا).
ينظر مخطط كهربية القلب المكون من 12 سلكًا في المقام الأول إلى البطين الأيسر لأنه أكثر المناطق العضلية والأوعية الدموية في القلب. بالإضافة إلى البطين الأيسر، سينظر خط الأساس 12 إلى الأذين الأيسر والجدار السفلي للقلب مع بعض الوضوح وكذلك محيطيًا على الجانب الأيمن من القلب. لاحظ أن الجزء الخلفي من القلب لا يتم تمثيله على الإطلاق في الرصاص الطبيعي 12.
الجانب الأيمن والخلفي 12 سلكًا
نظرًا لعدم تمثيل البطين الأيمن ولا الجزء الخلفي من القلب بشكل جيد في خط الأساس 12، فقد يكون وضع الرصاص البديل ضروريًا لتصور هذه المناطق من القلب بشكل مناسب. في كلا الاتجاهين الأيمن والخلفي 12، يتم وضع أطراف الأطراف بشكل طبيعي.
الجانب الأيمن 12 يؤدي
يجب الحصول على سلك 12 من الجانب الأيمن إذا كان المريض يعاني من احتشاء في الجانب الأيمن وكذلك في أي وقت يعاني فيه المريض من احتشاء الجدار السفلي. كما سنناقش لاحقًا، عادةً ما يغذي RCA الجدار السفلي للقلب، ونظرًا لأن الجانب الأيمن غير ممثل بشكل جيد على خط الأساس 12، فإن الجانب الأيمن من الرصاص 12 يمكن أن يساعد في تحديد مكان الانسداد أو الآفة ومعرفة ما إذا كان هناك أي تورط البطين الأيمن (RVI). بالنسبة لمعظم الأغراض، فإن تحريك V4 عبر القص إلى نفس الموضع على اليمين كما كان على اليسار (منتصف الترقوة، الوربي الخامس) يكفي لتحديد RVI . بخلاف ذلك، فإن وضع الرصاص للجانب الأيمن من الرصاص 12 يتبع نفس النموذج مثل وضع الرصاص العادي 12، فقط مع وضع كل سلك على الجانب الآخر من الجسم عما كان عليه في العادة.
12 يؤدي الخلفي
تعتبر الخيوط الخلفية 12 نادرة في بيئة ما قبل دخول المستشفى ويجب إجراؤها فقط إذا لم تكن هناك حاجة إلى اتخاذ إجراءات أكثر إلحاحًا أو إلا إذا كنت تشك في احتشاء خلفي موضعي بدون امتداد (وهذا نادر إلى حد ما). وذلك لأن احتشاء العضلة القلبية الخلفي يتم علاجه بشكل مماثل للاحتشاء الدماغي الأمامي أو الجانب الأيسر في جميع بيئات ما قبل المستشفى تقريبًا بسبب نقص المعدات المتخصصة اللازمة (على سبيل المثال، مختبر قسطرة في المستشفى). إذا كنت مهتمًا بتعلم كيفية وضع العملاء المتوقعين للسلسلة الخلفية 12 (تُعرف أحيانًا باسم الرصاص 15 إذا كان هناك عدد كافٍ من العملاء المتوقعين)، فانتقل إلى هذه الصفحة في مدونة Life in the Fast Lane.
تخطيط كهربية القلب على الورق
قبل أن تتعلم تفسير الرصاصة الـ 12، من المهم أن تكون على دراية بتنسيق النسخة المطبوعة. سيقدم لك هذا القسم نسخة مطبوعة من مخطط كهربية القلب بالإضافة إلى تحديد موضع الاحتشاء في كل من الشرايين وموقع الأنسجة داخل القلب.
طباعة مخطط كهربية القلب
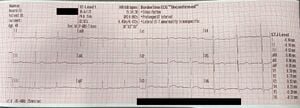
- سرعة الورق: يتم ضبط سرعة الورق لجهاز تخطيط كهربية القلب عادةً على 25 مم/ثانية. قد يتم تغيير هذا في بعض الأجهزة ويمكن أن يؤدي إلى تحليل غير صحيح للمعدل والإيقاع والفاصل الزمني في حالة إغفال التغيير. لا تسمح معظم أجهزة المراقبة قبل دخول المستشفى بتغيير سرعة الورق. يمكن العثور على سرعة الورق في الزاوية اليسرى السفلية من الشكل 1.
- التكبير: يتم العثور على التكبير على الرصاص 12 بواسطة المستطيل في بداية النسخة المطبوعة أو نهايتها وأحيانًا بشكل رقمي على النسخة المطبوعة. كن على دراية بما إذا كانت شاشتك تسمح بإجراء تغييرات في التكبير على النسخة المطبوعة؛ تسمح العديد من شاشات ما قبل دخول المستشفى بالتكبير على شاشة المراقبة ولكن ليس على النسخة المطبوعة من مخطط كهربية القلب. يمكن العثور على التكبير قبل الاتجاهات I وII وIII في الشكل 1 (هذا هو التكبير القياسي: عرض 5 مم، وطول 10 مم).
- التردد: التردد يسمح لتخطيط القلب بإظهار البيانات بشكل صحيح. لكي يتمتع جهاز رسم القلب بقدرات تشخيصية، يجب أن يكون تردده على الأقل 0.5 هرتز. تسمح معظم الآلات التجارية بتردد يتراوح بين 0.5 هرتز إلى 100 هرتز أو 150 هرتز. يمكن العثور على التردد في الزاوية اليسرى السفلية من الشكل 1.
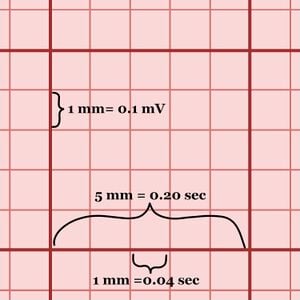
- الصناديق "الصغيرة" و"الكبيرة": عندما تنظر إلى ورقة رسم القلب، ستجد العديد من الصناديق الكبيرة مع شبكة من الصناديق الصغيرة بداخلها. كما هو موضح في الشكل 2، يبلغ طول الصندوق الكبير 5 صناديق صغيرة وطول 5 صناديق صغيرة. كل صندوق صغير 1 مم × 1 مم؛ عند التكبير الطبيعي وسرعة الورق، يبلغ طول صندوق صغير أيضًا 0.1 مللي فولت وطوله 0.04 ثانية. هناك 5 صناديق كبيرة في الثانية و300 صندوق كبير في الدقيقة. إحدى الطرق السهلة للعثور على تقدير لمعدل ضربات قلب مريضك هي أخذ عدد الصناديق الكبيرة بين موجتي R المتزامنتين (أو أي نقطة أخرى مماثلة) وتقسيم 300 على هذا الرقم . على سبيل المثال، المريض الذي لديه 5 صناديق كبيرة بين كل موجة R سيكون لديه معدل ضربات قلب يقدر بـ 300/5 = 60 نبضة في الدقيقة.
تخطيط الرصاص
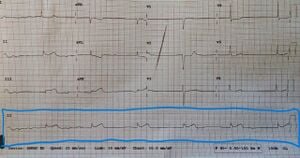
يناقش هذا القسم التخطيط الأكثر شيوعًا المكون من 12 عميلًا متوقعًا في وقت كتابة هذا التقرير. كما هو الحال دائمًا، اعلم أن الأنظمة المختلفة قد تستخدم أجهزة مختلفة وتبذل جهدًا لتحديث أجهزة نظامك. تتم طباعة غالبية الخيوط الـ 12 على شكل 4 أعمدة يتكون كل منها من 3 خيوط. يبلغ طول كل عمود 2.5 ثانية (حوالي 62.5 صندوقًا صغيرًا) مما يعني أن إجمالي 12 رصاصًا يبلغ طوله 10 ثوانٍ. ستنتج العديد من أجهزة تخطيط القلب في المستشفيات أيضًا شريطًا إيقاعيًا في أسفل النسخة المطبوعة (كما هو موضح باللون الأزرق في الشكل 3) والذي سيتم ذكره لاحقًا. نظرًا لقيود المساحة على الصفحة، فإن معظم شاشات EMS المحمولة لا توفر شريط الإيقاع هذا. تم وضع 12 سلكًا مع الخيوط I وII وIII في العمود الموجود في أقصى اليسار؛ avr، avl، وaVF في العمود الثاني؛ V1-3 في العمود الثالث، وV4-6 في العمود الرابع. السبب وراء أهمية ملاحظة هذه الأعمدة هو أن التتبع يكون متجاورًا مع مرور الوقت، مما يعني أن كل عمود عبارة عن لقطة مدتها 2.5 ثانية من إيقاع المريض. المجمعات داخل كل عمود هي نفسها (من زوايا مختلفة)، لكن المركب الثاني من العمود 1 والمجمع الثاني من العمود 2 مختلفان تمامًا. على الرغم من اختلاف كل عمود مؤقتًا، فمن الممكن تمامًا استخدام وسيلة أسهل لرؤية الرصاص مثل II للمساعدة في التمييز بين أشكال موجة الخيوط داخل نفس العمود (على سبيل المثال، إذا كان الرصاص III يحتوي على مجمعات QRS مرئية بسهولة ولكن موجات P صغيرة جدًا ورصاص II يظهر العكس، فمن الممكن استخدام موجات P من الرصاص II ومجمعات QRS من الرصاص III لتحديد الفاصل الزمني PR). مما يعني أن كل عمود عبارة عن لقطة مدتها 2.5 ثانية من إيقاع المريض. المجمعات داخل كل عمود هي نفسها (من زوايا مختلفة)، لكن المركب الثاني من العمود 1 والمجمع الثاني من العمود 2 مختلفان تمامًا. على الرغم من اختلاف كل عمود مؤقتًا، فمن الممكن تمامًا استخدام وسيلة أسهل لرؤية الرصاص مثل II للمساعدة في التمييز بين أشكال موجة الخيوط داخل نفس العمود (على سبيل المثال، إذا كان الرصاص III يحتوي على مجمعات QRS مرئية بسهولة ولكن موجات P صغيرة جدًا ورصاص II يظهر العكس، فمن الممكن استخدام موجات P من الرصاص II ومجمعات QRS من الرصاص III لتحديد الفاصل الزمني PR). مما يعني أن كل عمود عبارة عن لقطة مدتها 2.5 ثانية من إيقاع المريض. المجمعات داخل كل عمود هي نفسها (من زوايا مختلفة)، لكن المركب الثاني من العمود 1 والمجمع الثاني من العمود 2 مختلفان تمامًا. على الرغم من اختلاف كل عمود مؤقتًا، فمن الممكن تمامًا استخدام وسيلة أسهل لرؤية الرصاص مثل II للمساعدة في التمييز بين أشكال موجة الخيوط داخل نفس العمود (على سبيل المثال، إذا كان الرصاص III يحتوي على مجمعات QRS مرئية بسهولة ولكن موجات P صغيرة جدًا ورصاص II يظهر العكس، فمن الممكن استخدام موجات P من الرصاص II ومجمعات QRS من الرصاص III لتحديد الفاصل الزمني PR). لكن المركب الثاني من العمود 1 والمجمع الثاني من العمود 2 مختلفان تمامًا. على الرغم من اختلاف كل عمود مؤقتًا، فمن الممكن تمامًا استخدام وسيلة أسهل لرؤية الرصاص مثل II للمساعدة في التمييز بين أشكال موجة الخيوط داخل نفس العمود (على سبيل المثال، إذا كان الرصاص III يحتوي على مجمعات QRS مرئية بسهولة ولكن موجات P صغيرة جدًا ورصاص II يظهر العكس، فمن الممكن استخدام موجات P من الرصاص II ومجمعات QRS من الرصاص III لتحديد الفاصل الزمني PR). لكن المركب الثاني من العمود 1 والمجمع الثاني من العمود 2 مختلفان تمامًا. على الرغم من اختلاف كل عمود مؤقتًا، فمن الممكن تمامًا استخدام وسيلة أسهل لرؤية الرصاص مثل II للمساعدة في التمييز بين أشكال موجة الخيوط داخل نفس العمود (على سبيل المثال، إذا كان الرصاص III يحتوي على مجمعات QRS مرئية بسهولة ولكن موجات P صغيرة جدًا ورصاص II يظهر العكس، فمن الممكن استخدام موجات P من الرصاص II ومجمعات QRS من الرصاص III لتحديد الفاصل الزمني PR).
أطرافهم مقابل خيوط بريكورديال
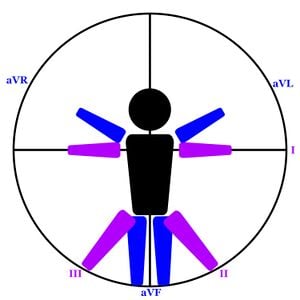
هناك 10 أقطاب كهربائية، 4 منها توضع على أطراف المريض (LA، RA، LL، RL) بينما توضع الستة الأخرى على صدر المريض (V1-V6). تُعرف خيوط الأطراف الأربعة باسم خيوط الأطراف بينما تُعرف خيوط الصدر باسم الخيوط السابقة للبرد. على الرغم من وجود 4 أقطاب كهربائية للأطراف المادية فقط، إلا أنها تنتج 6 أسلاك (I، II، III، aVR، aVL، aVF). يتم إنشاء الخيوط I وII وIII من خلال مزيج من قطبين فيزيائيين ويطلق عليهما اسم أسلاك الأطراف ثنائية القطب. في المقابل، يتم إنشاء aVR وaVL وaVF باستخدام مزيج من القطب الفيزيائي ومحطة ويلسون المركزية (WCT) الموصوفة سابقًا. نظرًا لأن WCT ليس سلكًا ماديًا، فإن أسلاك الجهد المعزز تُعرف باسم أسلاك الطرف أحادي القطب. يتم إنشاء الخيوط السابقة عن طريق مزيج من القطب الكهربائي و WCT مثل أطراف الطرف أحادي القطب. نظرًا لأن العديد من الخيوط تعتمد على WCT للعرض والتحليل الصحيح للنشاط الكهربائي، فمن الضروري أن يتم وضع جميع الخيوط بشكل صحيح للحصول على تمثيل دقيق ومحدد لنظام التوصيل القلبي.
الخيوط وتوطين التشريح
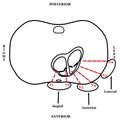
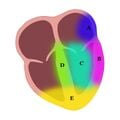
سيغطي هذا القسم تشريح وتوضع الخيوط المكونة من 12 سلكًا. يتضمن ذلك كلاً من المنطقة المادية للقلب التي "ينظر إليها" الخيوط والشرايين الرئيسية التي تغذي تلك المنطقة. في مجال طب القلب، التوطين هو عملية تحديد منطقة الضرر أو الاحتشاء والشريان أو الشرايين التي تغذي تلك المنطقة. يتيح التوطين لمقدمي الخدمات علاج مرضاهم بشكل أكثر فعالية ويمكن أن يساعدهم على تجنب الضرر المحتمل للمريض. هناك 6 مجالات تهم المسعف أن يتعلمها عند تفسير 12 رصاصة. إذا كان هناك نتيجة موجودة في عدة مناطق، فيمكن دمجها (على سبيل المثال، نمط STEMI في كل من المناطق السفلية والجانبية سيسمى STEMI السفلي الوحشي). قد تساعدك الأشكال 5-9 في تصور المحتوى التالي. إذا كانت لديك مشاكل في تصور سبب "نظر" بعض الخيوط إلى مناطق معينة، فإن الشكل 4 يوضح كيف "تنظر" أطراف الطرف إلى القلب باستخدام الأطراف. تم تخفيض معلومات التوطين إلى المستوى المناسب للمسعفين الطبيين.
الجانبي العالي
ينظر الموجهان I وaVL إلى البطين الأيسر والأذينين الجانبيين العلويين. يتم تغذية هذه المنطقة عمومًا عن طريق الشريان المنعطف الأيسر.
السفلي
تنظر الاتجاهات II وIII وaVF إلى الجدار السفلي للقلب. تتم تغذية هذه المنطقة عمومًا عن طريق الشريان التاجي الأيمن ولكن نادرًا ما يتم تغذيتها عن طريق الشريان المنعطف الأيسر.
حاجزي
ينظر القائدان V1 وV2 إلى جدار الحاجز للقلب. يتم تغذية هذه المنطقة عمومًا عن طريق الشريان النازل الأمامي الأيسر.
الأمامي
ينظر الاتجاهان V3 وV4 إلى الجدار الأمامي للبطين الأيسر. يتم تغذية هذه المنطقة عمومًا عن طريق الشريان النازل الأمامي الأيسر.
جانبي
ينظر الاتجاهان V5 وV6 إلى الجدار الجانبي للبطين الأيسر. يتم تغذية هذه المنطقة عمومًا عن طريق الشريان المنعطف الأيسر.
خلفي
هذه المنطقة من القلب غير مرئية في خط الأساس 12. من الضروري وجود سلك خلفي 12، وتنظر V7 وV8 وV9 إلى الجزء الخلفي من القلب. يتم تغذية الجزء الخلفي عمومًا عن طريق الشريان الخلفي النازل (القادم إما من RCA أو LCx).
تحليل
تحديد المعدل
يعد تحليل معدل المريض جزءًا مهمًا من أي تفسير لإيقاع أو 12 رصاص، وفي بعض الحالات، يكون هو العامل المحدد للعلاج. سيقدم هذا القسم أربع طرق شائعة لتحديد المعدل حسب الدقة.
طريقة "مرات بـ 10".
يتم استخدام طريقة "مرات بنسبة 10" بشكل أساسي إذا لم يكن لدى المزود تقدم 12 ولكن بدلاً من ذلك لديه شريط إيقاع طويل. هذه الطريقة هي الأقل دقة للمعدلات العادية ولكنها أكثر دقة من غيرها للمعدلات غير المنتظمة. هذه الطريقة أقل فائدة من طريقة "مرات بـ 6" عند استخدام 12 سلكًا حيث تتم طباعة معظم الخيوط الـ 12 في 10 شرائح ثانية. في السيناريو الذي يكون لديك شريط إيقاع طويل، يمكنك حساب 30 صندوقًا كبيرًا ثم حساب عدد مجمعات QRS التي تقع ضمن تلك الصناديق الكبيرة الثلاثين، اضربها في 10 وستحصل على تقدير لمعدل ضربات قلب مريضك.
طريقة "الضرب بـ 6".
تستخدم هذه الطريقة شريط 10 ثوانٍ مطبوعًا خلال 12 سلكًا لتقريب معدل ضربات قلب المريض. للحصول على التقريب، قم بحساب عدد الضربات التي تحدث خلال المقدمة الـ 12 واضربها في 6 للحصول على عدد الضربات في الدقيقة.
طريقة "300-150-100".
كما ذكرنا سابقًا في قسم طباعة مخطط كهربية القلب ، فإن إحدى الطرق الأسرع لتحديد معدل ضربات قلب المريض هي تقسيم 300 على عدد المربعات الكبيرة بين النقاط المتشابهة على أشكال موجية متزامنة. يمكن تبسيط هذه الطريقة بشكل أكبر بمجرد تذكر نتيجة التقسيم والعد من موجة R إلى أخرى. التسلسلات هي كما يلي: 300، 150، 100، 75، 60، 50، 45، 37، 33، 30. هذه الطريقة هي الطريقة الأكثر استخدامًا في بيئة ما قبل المستشفى.
طريقة "التقسيم إلى 1500".
تأخذ هذه الطريقة طريقة "300-150-100" وتقوم بتقسيم الصناديق الكبيرة إلى صناديق صغيرة. بدلاً من حساب عدد المربعات الكبيرة بين موجات R والتقسيم من 300، فإن هذه الطريقة تجعل المزود يحسب عدد المربعات الصغيرة بين موجات R ثم القسمة من 1500. على الرغم من أن هذه الطريقة هي التحديد الأكثر دقة لمعدل ضربات القلب، تستغرق حساباتها أيضًا وقتًا أطول بكثير من أي من الطرق التي تمت مناقشتها سابقًا، لذلك نادرًا ما يتم استخدامها في مرحلة ما قبل المستشفى.
الفترات والتوقيت
يمكن العثور على ملخص لأشكال الموجات الأساسية وتحليل الفترات في قسم تفسير إيقاع رسم القلب في هذه الدورة.
الفاصل الزمني للعلاقات العامة : يتراوح الفاصل الزمني للعلاقات العامة عادةً بين 0.12 و0.20 ثانية (120 و200 مللي ثانية). وهذا يعادل 3-5 صناديق مربعة صغيرة.
مدة QRS : مدة QRS عادة أقل من 0.12 ثانية (120 مللي ثانية). وهذا يعادل أقل من 3 صناديق مربعة صغيرة.
الفاصل الزمني QT : يتراوح الفاصل الزمني QT عادةً بين 0.36 و0.44 ثانية (360 و440 مللي ثانية) لمعدل ضربات القلب من 60 إلى 100 نبضة في الدقيقة. وهذا يعادل 9-11 صندوقًا مربعًا صغيرًا. يتم أيضًا تمديد الفاصل الزمني QT إذا كان أكبر من نصف الفاصل الزمني RR.
الجزء ST
النقطة J
النقطة J هي النقطة التي يلتقي فيها مجمع QRS بالقطعة ST. يمكن العثور عليه بسهولة بشكل عام من خلال البحث عن النقطة التي تلتقي عندها الموجة S مع الخط المتساوي الجهد بزاوية حادة. في بعض الحالات، لا توجد زاوية كهذه بسبب تداخل الموجة S أو ظاهرة مشابهة. في هذه الحالة، لا يوجد إجماع محدد حول كيفية تحديد مكان وجود النقطة J.
الاكتئاب ST
يشير انخفاض ST إلى نقص التروية (أو قد يشير إلى الاحتشاء كتغير متبادل) ويتم رؤيته عندما ينخفض مقطع ST بمقدار أكبر من 1 مم تحت خط الجهد الكهربي. يمكن أن يكون اكتئاب ST مهمًا سريريًا إذا وجد في خيوطين أو أكثر "ينظران" إلى نفس المنطقة، أو في خيوطين أو أكثر متجاورتين رقميًا (مثل V2 وV3 وV4 وV5).
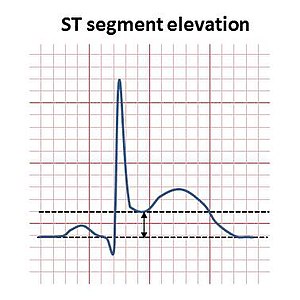
ارتفاع ST
يشير ارتفاع ST إلى الاحتشاء ويتم رؤيته عندما يرتفع مقطع ST بأكثر من 1 مم فوق خط الجهد الكهربي، كما هو موضح في الشكل 10 حيث يوجد ارتفاع 2 مم. يمكن أن يكون ارتفاع ST مهمًا سريريًا إذا وجد في سلكين أو أكثر "ينظران" إلى نفس المنطقة، أو في سلكين أو أكثر من الخيوط السابقة المتجاورة عدديًا (مثل V2 وV3 وV4 وV5). تسمح بعض المصادر بارتفاع مقطع ST بما يصل إلى 2 مم في الخيوط V2 وV3، لكن معظم بروتوكولات EMS لا تتبع هذا النموذج.
التغييرات المتبادلة
التغيرات المتبادلة هي اختلافات في الشكل الموجي ناتجة عن احتشاء الأنسجة مباشرة "عبر" القلب من منطقة الأنسجة التي "ينظر إليها" الرصاص مع التغيير. على سبيل المثال، من المحتمل أن يكون اكتئاب ST الأمامي (V3 و V4) عبارة عن تغيير متبادل للاحتشاء الخلفي (والذي قد يظهر كارتفاع في V7 وV8 وV9). يمكن العثور على تغييرات متبادلة في عدة أماكن ويجب أن تدفع مقدم الخدمة إلى التحقيق في حالة العثور عليها.
حزمة كتل فرع
هناك نوعان رئيسيان من كتل فرع الحزمة: اليسار واليمين. تنشأ فروع الحزمة من حزمة له وهي أجزاء لا يتجزأ من نظام التوصيل القلبي. عندما يتم "سد" فرع الحزمة بسبب آفة أو احتشاء، قد يتم العثور على بعض التغييرات المميزة في مخطط كهربية القلب. على الرغم من أن إحصار الحزيمة قد يكون مزمنًا وحميدًا، إلا أنه لا يمكن علاجه قبل دخول المستشفى، لذلك لن يركز هذا القسم على تكوين الشكل الموجي، أو إحصار الحزيمة غير المكتمل، أو معظم المسببات المحتملة. من المهم أن نعرف، مع ذلك، أنه يمكن التعامل مع إحصار فرع الحزمة الجديد على أنه تناظري لاحتشاء عضلة القلب لدى المرضى الذين تظهر عليهم علامات ACS لدى معظم مقدمي الرعاية قبل دخول المستشفى. ستؤدي كتل فرع الحزمة إلى زيادة مدة QRS إلى أكثر من 120 مللي ثانية ويمكن أن تكون مربكة لمقدمي الخدمة عند دمجها مع إيقاعات مثل SVT (والتي قد تبدو مثل عدم انتظام دقات القلب البطيني لمقدمي الخدمة). يمكن أيضًا أن تكون كتل فرع الحزمة مقلدة لـ STEMI ، والتي سيتم مناقشتها بإيجاز لاحقًا.
اليمين مقابل كتلة فرع الحزمة اليسرى
الطريقة السريعة والسهلة لتحديد فرع الحزمة المحظور بشكل موثوق إلى حد ما إذا كنت تشك في كتلة فرع الحزمة هي طريقة "إشارة الانعطاف". في هذه الطريقة، يتم تحديد كتلة فرع الحزمة اليمنى إذا كان مركب QRS في V1 في وضع مستقيم بشكل أساسي (في الاتجاه الذي ستحرك فيه إشارة الانعطاف للانعطاف إلى اليمين). إن كتلة فرع الحزمة اليسرى هي العكس تمامًا، أي أن مجمع QRS في V1 يكون في المقام الأول لأسفل (في الاتجاه الذي ستحرك فيه إشارة الانعطاف للانعطاف يسارًا). ضع في اعتبارك أن هذه ليست الطريقة المثبتة سريريًا بأي حال من الأحوال لتحديد كتلة فرع الحزمة اليمنى أو اليسرى ولا تأخذ في الاعتبار العديد من الحالات المتزامنة المحتملة التي يمكن أن توسع مجمع QRS. وعلى الرغم من ذلك فإن هذه الطريقة كافية لطلاب المسعفين في هذا الوقت.
المحور الكهربائي
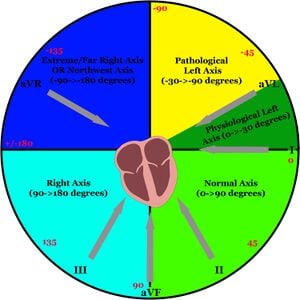
المحور الكهربائي هو اتجاه الناقل الكهربائي الصافي في القلب ويقاس بثلاثة أبعاد. يمكن العثور على المحور الكهربائي عن طريق حساب زاوية المتجه الكهربائي يدويًا باستخدام المحاور x وy وz ولكن هذا الحساب بعيد جدًا عما يتوقع أن يتمكن المسعف من القيام به في فترة زمنية قصيرة في الميدان . لأغراضنا، سيحتوي المتجه الكهربائي العادي على مكونين فقط (x و y) وسيتم العثور عليهما في نفس مستوى أطراف الأطراف (المستوى الأمامي) كما هو موضح في الشكل 12. يوضح الشكل 11 كلا من الزاوية التي عندها كل من الطرفين "ينظر" الطرف إلى القلب بالإضافة إلى المحاور الأربعة (أو الخمسة إذا كان المحور الأيسر الفسيولوجي منفصلاً). يمكن رؤية المحاور الكهربائية المحسوبة لموجات P، ومجمعات QRS، وموجات T على الرصاص 12 في الشكل 1، على الرغم من أن محور QRS هو المحور الوحيد الذي ستغطيه هذه الصفحة. وينبغي التحقيق بدقة في أي انحراف غير طبيعي في المحور لأنه قد يكون مؤشرا على مشكلة لم يلاحظها أحد من قبل.
كيفية تحديد محور XY والانحراف بسرعة
على الرغم من أنه قد لا يُطلب من المسعفين حساب الزاوية الدقيقة للمحور الكهربائي XY، إلا أنهم مسؤولون بالتأكيد عن القدرة على التعرف على المحور الأساسي على أنه طبيعي أو يسار أو يمين أو متطرف. سيقدم هذا القسم شرحًا لطريقتين لحساب المحور الكهربائي بسرعة.
- استخدام النظام المرجعي السداسي (الشكل 12) : انظر إلى الرصاص I، إذا كان موجبًا في المقام الأول، يكون المحور على الجانب الأيمن من الدائرة (المحور الأيسر أو العادي). انظر إلى الرصاص aVF، إذا كان الرصاص موجبًا في المقام الأول، يكون المحور في النصف السفلي من الدائرة (المحور العادي أو الأيمن). مساحة التداخل بين السلكين (I وaVL) ستعطي المحور الكهربائي الحقيقي (على سبيل المثال، الرصاص السالب I = المحور الأيمن أو الأقصى، الرصاص الموجب aVF = المحور الأيمن أو العادي، مجتمعة = انحراف المحور الأيمن).
- استخدام طريقة "ممتاز" : تستخدم هذه الطريقة Lead I وLead II أو Lead aVF. تخيل أن كل سلك عبارة عن قبضة ممتدة بإبهامها (مجمع QRS). مجمع QRS الإيجابي هو علامة إعجاب، ومركب QRS السلبي هو علامة إعجاب. هناك أربع مجموعات تتوافق مع المحاور الأربعة وهي كما يلي:
- إبهامان لأعلى (I +، II/aVF +): المحور العادي
- "ترك" الإبهامين لبعضهما البعض (I +، II/aVF -): انحراف المحور الأيسر ( اليسار هو ترك الإبهامين لبعضهما البعض)
- تشير الإبهام إلى بعضها البعض (I -، II، aVF +): انحراف المحور الأيمن (تشير الإبهام إلى اليمين تجاه بعضها البعض)
- إبهامان لأسفل (I -، II/aVF -): انحراف المحور الأقصى/الشمالي الغربي (الإبهام لأسفل هو الأسوأ)
المحور العادي
يوجد محور كهربائي عادي في الربع الأيمن السفلي (الأخضر الفاتح) من الدائرة (بين 0 و+90 درجة) ويشير إلى ناقل كهربائي ينتقل بشكل أساسي إلى الأسفل وإلى اليسار، وهو ما يمكن توقعه بالنظر إلى العقدة SA هو جهاز تنظيم ضربات القلب الأساسي ويقع في الجزء العلوي من القلب والبطين الأيسر أكثر عضلية من الأيمن (وله "وزن" كهربائي أكبر بالمثل).
المحور الأيسر والمحور الأيسر الفسيولوجي
يقع المحور الأيسر في الربع الأيمن العلوي (الأصفر) من الدائرة (بين 0 و-90 درجة) ويشير إلى ناقل كهربائي ينتقل في المقام الأول إلى اليسار وربما إلى الأعلى. يقع المحور الأيسر الفسيولوجي (الربع الأخضر الداكن) بين 0 و -30 درجة ويمكن أن يكون نتيجة لعمليات فسيولوجية طبيعية مثل الحمل (حيث يدور الموقع الفعلي للقلب قليلاً لإفساح المجال للرحم المتوسع).
المحور الأيمن
يقع المحور الأيمن في الربع السفلي الأيسر (أزرق فاتح) من الدائرة (بين +90 و+/-180 درجة) ويشير إلى ناقل كهربائي ينتقل بشكل أساسي إلى اليمين وإلى الأسفل. تشمل الأسباب الشائعة لانحراف المحور الأيمن، على سبيل المثال لا الحصر، أمراض الرئة الحادة والمزمنة (مثل PE وCOPD)، وتضخم البطين الأيمن، ومتلازمة WPW، وفرط بوتاسيوم الدم.
أقصى/أقصى المحور الأيمن أو المحور الشمالي الغربي
يقع أقصى المحور الأيمن أو المحور الشمالي الغربي في الربع العلوي الأيسر (الأزرق الداكن) من الدائرة (بين -90 و+/-180 درجة) ويشير إلى ناقل كهربائي ينتقل في المقام الأول إلى الأعلى وإلى اليمين. يشير هذا إلى انعكاس كامل للتوصيل الكهربائي الطبيعي ويرتبط عادةً بحالات خطيرة مثل نظم القلب البطيني (VT، IVR، وما إلى ذلك).
تقدم الموجة R
لا يعد تقدم الموجة R موضوعًا سيتم التركيز عليه في هذه الصفحة لأنه موضوع أكثر تقدمًا. المعرفة الوحيدة التي ستتضمنها هذه الصفحة هي أن الموجة r يجب أن تكون سالبة بشكل أساسي في الرصاص V1 ويجب أن تنتقل إلى موجبة بشكل أساسي في V6. يجب أن تكون نقطة الانتقال (موجة ثنائية الطور) في مكان ما حول V3-V4. إذا كنت ترغب في معرفة المزيد حول التقدم الضعيف لموجة r، راجع هذه الصفحة على مدونة Life in the Fast Lane.
نتائج أخرى
سيركز هذا القسم على النتائج الأخرى التي يتم تدريسها بشكل متكرر حول 12 EKGS الرصاص. إنها ليست شاملة ولكنها تهدف إلى إضافة معرفة إضافية بالموضوعات القابلة للاختبار لطلاب المسعفين.
س 1 س 3 ت 3
يصف نمط S 1 Q 3 T 3 الظاهرة حيث توجد موجة S كبيرة في الرصاص I، وموجة Q في الرصاص III، وموجة T مقلوبة في الرصاص III. [1] غالبًا ما ترتبط ظاهرة S 1 Q 3 T 3 بشكل غير صحيح بتشخيص الصمة الرئوية. في حين أن هذا النمط يظهر في حوالي 54% من PEs، إلا أنه ليس مرضيًا! يُظهر نمط S 1 Q 3 T 3 في الواقع إجهاد البطين الأيمن أو تمدده (والذي يوجد عادة في الصمات PE الكبيرة والصمات السرجية).
تضخم البطين الأيسر (القاعدة 35)
تضخم البطين الأيسر، أو LVH باختصار، هو زيادة في عضلات جدار البطين الأيسر بسبب مجموعة متنوعة من العمليات بما في ذلك تضيق الصمامات، وارتفاع ضغط الدم المزمن غير المعالج، وأمراض القلب. من المهم معرفة LVH لأنه تقليد STEMI الأكثر شيوعًا، كما أن LVH بنمط الضغط سوف يتعثر بشكل فعال في كل من مقدمي الخدمة المحوسبين والبشر. يمكن التعرف على LVH في بيئة ما قبل المستشفى من خلال استخدام "قاعدة 35". لاستخدام قاعدة 35، يجب أولاً أن يكون عمر المريض أكبر من 35 عامًا. ثانيًا، يجب أن تأخذ أعمق موجة S من V1 أو V2 وتضيف العمق بالملليمتر إلى أطول موجة R في ارتفاع V5 أو V6 بالملم. إذا كانت النتيجة أكثر من 35 ملم، يمكن أن يقال بحذر أن المريض يعاني من تضخم البطين الأيسر. معيار آخر لـ LVH هو موجة R أكبر من 11 ملم في aVL.
مقلدات STEMI
لا يعني ارتفاع شريحة ST دائمًا أن المريض يعاني من احتشاء عضلة القلب، كما هو الحال في التهاب عضلة القلب والتهاب التامور (والذي قد يسبب كلاهما ارتفاع ST منتشر). عندما يتسبب المرض في إظهار مخطط كهربية القلب للمريض ارتفاع ST دون احتشاء، يقال إن المرض هو تقليد STEMI. هناك معايير محددة لتحديد احتشاء عضلة القلب النصفي (STEMI) مع وجود جهاز مقلد، ولكنها أكثر تقدمًا بكثير مما ستغطيه هذه الصفحة ويمكن العثور عليها من خلال بحث خارجي. مقلدات STEMI الشائعة هي: LVH (25%)، LBBB (15%)، إعادة الاستقطاب المبكر الحميد (12%)، وRBBB (5%) على سبيل المثال لا الحصر.
توثيق
- يجب أن تتضمن التوثيق معدلًا وإيقاعًا وتفسيرًا لتخطيط كهربية القلب مع أي تشوهات أو رؤى أخرى. على سبيل المثال، تفسير رسم القلب الـ 12 الموضح في الشكل 3 سيكون كما يلي: "تم تفسير إيقاع المريض على أنه إحصار قلب من الدرجة الثالثة مع إيقاع هروب وصلي عند حوالي 38 نبضة في الدقيقة ومعدل أذيني بطيء يبلغ حوالي 42-45 نبضة في الدقيقة أظهر مخطط كهربية القلب المكون من 12 سلكًا ارتفاعًا بمقدار 1-2 ملم في الجزء السفلي من ST مع انخفاض متبادل خفيف في الخيوط الجانبية والأمامية العليا. ضع في اعتبارك أن إيقاع هذا المريض يُظهر معدل أذيني بطيء بشكل غير طبيعي والذي من المحتمل أن يكون ناجمًا عن احتشاء عضلة القلب في الجدار السفلي (IWMI) وأن معظم الحالات الثالثةدرجة إحصار القلب سيكون لها معدلات أذينية أعلى من 60 نبضة في الدقيقة. من المحتمل أن تتم الإشارة إلى 12 سلكًا على الجانب الأيمن والخلفي في هذا المريض.
تقييم ذاتى
- اختبر معلوماتك مع هذا الاختبار .
النصائح والحيل
- عند استخدام طريقة "300-150-100" لتحديد معدل ضربات قلب المريض، إذا كانت موجة R الثانية تقع بين حدين كبيرين للصندوق، فيمكنك إما التقدير بناءً على أيهما أقرب أو استخدام الرياضيات للحصول على إجابة أكثر دقة. للقيام بذلك، لنفترض أن الموجة R تسقط على المربع الصغير الثاني بعد حد الصندوق الكبير الرابع . بناءً على الطريقة، سيكون المعدل بين 300/4 = 75 نبضة في الدقيقة و300/5 = 60 نبضة في الدقيقة. هناك خمسة صناديق صغيرة تتراوح قوتها بين 75 و60 نبضة في الدقيقة، أي أن كل صندوق صغير يعادل 3 نبضات في الدقيقة. المعدل المعدل سيكون 300/4 = 75 نبضة في الدقيقة - (2 صندوق * 3 نبضة في الدقيقة / صندوق) = 75 - 6 = 69 نبضة في الدقيقة.
مصادر إضافية
- ↑ Ullman E، Brady WJ، Perron AD، Chan T، Mattu A. مظاهر تخطيط كهربية القلب للانسداد الرئوي. صباحا J الناشئة ميد. 2001 أكتوبر;19(6):514-9